第1回「不妊治療と仕事の両立支援」~医師の立場から~
森本産業医事務所
森本英樹
1.不妊とは
不妊とは、妊娠を望む健康な男女が避妊をしないで性交をしているにもかかわらず、一定期間妊娠しないことを指し、日本産婦人科学会では 1 年を一般的な期間としています。
不妊のカップルは 10%と言われています。また、不妊の原因は、女性側、男性側、男女双方の場合があり、原因不明のこともあります。実際に不妊の検査や治療を受けたことがある(または現在受けている)夫婦は 18.2%という調査結果もあり、これは夫婦全体の 5.5 組に 1 組の割合にあたります。
2019 年に生殖補助医療を受けることで出生した子供は 6 万人を超えており、全出生時の 7.0%になっています。一方で、生殖補助医療は行えば必ず妊娠・出産するものではなく、日本産婦人科学会の報告によると、45.8 万回の治療周期に対し、出生に至ったものが 6 万件(13.2%)です。この率は母体の年齢に大きく影響を受け、32 歳ぐらいまでは 20%を維持しますが、33 歳より高齢になると年 1%程度下降し、40 歳では 9.3%程度にまで低下します。
2.保険適用について
2022 年 4 月から原因不明の不妊や治療が奏功しないものに対し、不妊治療の保険適用が拡大されました。ただし年齢制限があり、治療開始時の女性の年齢が 43 歳未満であることが必要です(開始年齢が 40 歳未満か以上かによって回数の制限が異なります)。
またすべての不妊治療が保険適用されるわけではなく、生殖医療ガイドラインの推奨度A~Bを保険適用とし、推奨度Cの項目は先進医療として治療費は全額自己負担となります。
なお、婚姻関係にあるカップルだけでなく、事実婚のカップルも出生した子について認知を行う意向があれば保険診療を受けることができます。
3.不妊治療のステップ
治療方法は排卵日を診断して性交のタイミングを合わせるタイミング法から始まり、内服薬や注射で卵巣を刺激して排卵をおこさせる排卵誘発法、精液を調整して子宮に注入する人工授精と進んでいき、これらを一般不妊治療と呼んでいます。一般不妊治療で妊娠しない場合は、卵子と精子を取り出して体の外で受精させてから子宮内に戻す方法である「体外受精」や「顕微授精」と呼ばれる生殖補助医療に進みます。
4.不妊治療の通院について
通院に必要な時間の目安は、女性と男性とで異なります(図 1 参照)。女性では、一般不妊治療の場合には、一月経周期あたり、診療時間 1~2 時間/回程度の通院が 2~6日必要となり、生殖補助医療にステップアップすると、診療時間が 1~3 時間/回程度の通院が 4~10 日に加え、診療時間が半日~1日/回程度の通院が1~2日となります。男性側の通院の目安は一般不妊治療・生殖補助医療ともに 0~半日程度です。このた め、不妊治療はどうしても女性側の負担が大きくなってしまいます。また、女性の生理周期に合わせて不妊治療を行う必要があるため、診察日の翌日に再度受診が必要になるなど、突発の休業や遅刻・早退が発生することもあります。
5.不妊治療にかかる費用について
保険適用の場合、人工授精は 3 割負担で 5,460 円ですが、体外受精の場合は採卵数や受精方法(顕微授精の個数など)、培養する受精卵の個数、杯凍結保存の有無などにより大きく費用が異なりますが、10-50 万円程度と言われています。なお、高額療養費制度を利用して自己負担の上限を画することはできます(年収により上限が変わります)。
6.地域性について
都市部と地方では不妊治療の受けやすさに格差があります。都市部では通院しやすいように、土日祝日や出勤前の早朝、退勤後の夜間にも受診可能な病院が存在します。一方で地方では病院が限られ、病院に行くまでに時間を要してしまう場合もあり、地方では不妊治療が受けにくい現状があります。
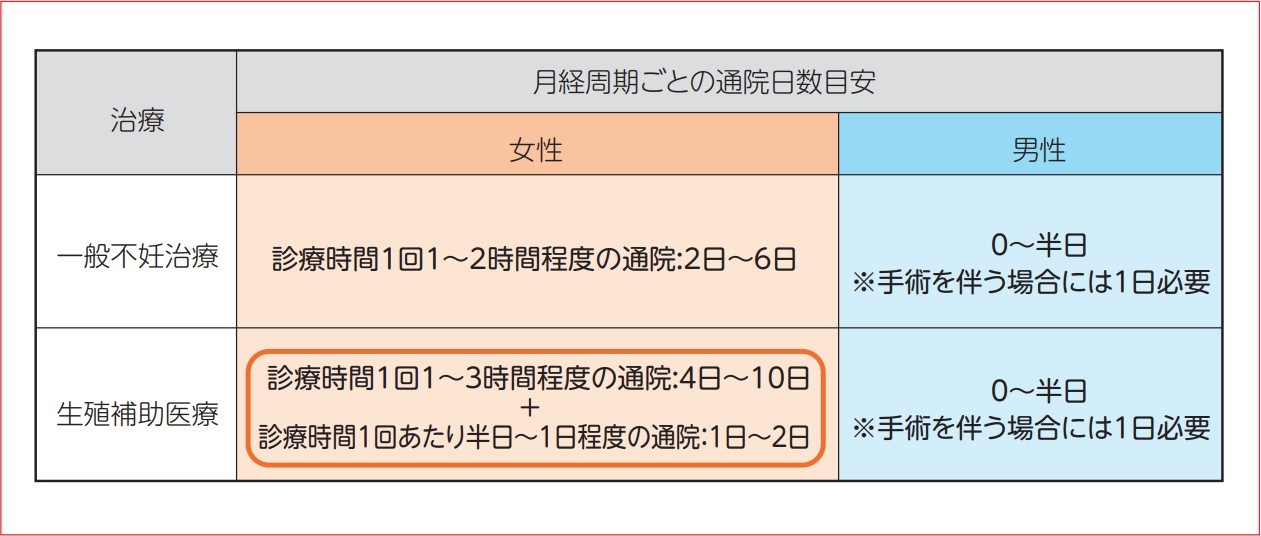
(図1) 月経周期ごとの通院日数目安




